a cura di Francesco Spagnolo
I farmaci a bersaglio molecolare (“targeted therapy”) e l’immunoterapia hanno rivoluzionato il trattamento del melanoma avanzato. Grazie all’utilizzo di questi farmaci è possibile ottenere risposte durature in un elevato numero di pazienti, migliorandone a lungo anche la qualità di vita. Il meccanismo d’azione innovativo di questi farmaci impone un atteggiamento altrettanto innovativo per la valutazione della risposta al trattamento. Al contrario di quanto accadeva con i vecchi regimi di chemioterapia, per i quali ad un aumento delle dimensioni del tumore corrispondeva necessariamente una progressione di malattia e il passaggio ad un’altra linea di terapia, la valutazione della risposta all’immunoterapia e alle terapie a bersaglio molecolare va interpretata da un clinico esperto.
Attualmente, i farmaci immunoterapici meglio studiati ed utilizzati sono l’ipilimumab, in grado di potenziare l’attività T linfocitaria anti-tumorale mediante inibizione del recettore CTLA4 - che fisiologicamente induce uno stato di anergia nei linfociti T - e gli anticorpi immunomodulanti ad attività bloccante l’asse PD-1/PD-L1, il più noto checkpoint inibitorio della risposta immunitaria antitumorale. In corso di trattamento con tali farmaci immunoterapici, un aumento delle dimensioni delle lesioni tumorali non indica necessariamente una progressione di malattia (Figura 1). Si possono infatti osservare risposte anche dopo un’apparente progressione (pseudo-progressione). Le pseudo-progressioni possono verificarsi alla prima rivalutazione (dopo circa 3 mesi dall’inizio della terapia -> pseudo-progressioni precoci) o tardivamente in corso di trattamento (pseudo-progressioni tardive). E’ stato ipotizzato che nel caso delle pseudo-progressioni precoci, le cellule del sistema immunitario possono fare inizialmente aumentare il volume delle lesioni oppure l’attivazione del sistema immunitario può richiedere più tempo: il volume tumorale può quindi inizialmente aumentare per poi regredire una volta che la risposta immunitaria anti-tumorale diventa efficace. Le pseudo-progressioni tardive si possono invece spiegare ipotizzando che gli equilibri tra il sistema immunitario ed il tumore sono processi dinamici e a lungo termine, che possono risultare in un effetto clinico ondulante di regressione e crescita tumorale. In entrambi i casi, è importante che il trattamento non venga sospeso all’iniziale (e apparente) progressione di malattia. Per questo motivo, per intercettare tale beneficio tardivo del trattamento con immunoterapia sono stati formulati criteri specifici per la valutazione della sua attività antitumorale, i cosiddetti criteri di risposta immuno-correlati (Immune Related Response Criteria; irRC). Sulla base di questi nuovi criteri di risposta in pazienti trattati con immunoterapia, la progressione di malattia deve essere confermata ad una rivalutazione strumentale successiva, eseguita ad almeno 4 settimane, indipendentemente dal momento in cui si è osservata la progressione (prima rivalutazione o rivalutazioni successive). Il trattamento va sospeso solo se la progressione di malattia viene confermata. Le risposte atipiche (ossia le risposte osservate dopo un’iniziale progressione di malattia) sono associate ad un miglioramento della sopravvivenza tanto quanto le risposte convenzionali. La sospensione precoce del trattamento all’iniziale progressione di malattia non confermata potrebbe quindi privare alcuni pazienti di ottenere un vantaggio significativo. Studi recenti stanno inoltre indicando che i pazienti con melanoma metastatico che ottengono una remissione completa dopo immunoterapia mantengono, nella maggioranza dei casi, la risposta duratura - anche a distanza di più anni - dopo la sospensione del trattamento, fornendo speranza per la cura stabile in alcuni sottogruppi di pazienti. Ovviamente, i meccanismi alla base della risposta completa duratura richiedono ulteriori indagini, anche al fine di giungere alla identificazione di biomarcatori predittivi in grado di selezionare ab initio i sottogruppi di pazienti responsivi in maniera duratura.
Anche nel caso delle terapie a bersaglio molecolare (come gli inibitori di BRAF mutato e MEK, che sono attualmente somministrati in combinazione per l’ampiamente dimostrato beneficio in sopravvivenza e buon profilo di tollerabilità), la sospensione del trattamento a progressione di malattia può non essere sempre opportuno. E’ stato infatti osservato che i tumori sono eterogenei (per presenza di cellule neoplastiche diverse per caratteristiche molecolari) e in uno stesso paziente possono essere presenti lesioni con comportamento biologico differente: per questo motivo, può succedere che alcune lesioni possono diventare resistenti alla terapia, mentre la maggioranza delle altre continua a regredire. In questi casi può quindi essere opportuno trattare la lesione resistente a livello loco-regionale (per esempio con chirurgia, radioterapia o elettrochemioterapia - attuando un cosiddetto approccio terapeutico integrato) e proseguire la “targeted therapy”, ancora efficace sulle altre sedi di malattia (Figura 2). In diversi studi retrospettivi, si sono osservati migliori risultati nei pazienti che sono stati trattati oltre la progressione (“beyond progression”), rispetto ai pazienti nei quali la terapia è stata sospesa precocemente. Inoltre, trattamenti come la chirurgia possono essere utilizzati per rimuovere eventuali residui di malattia dopo un trattamento con terapie a bersaglio molecolare. Queste terapie producono infatti risposte cliniche nella stragrande maggioranza dei pazienti, ma solo in circa il 15% dei casi queste risposte sono complete. L’asportazione chirurgica, se fattibile, del residuo di malattia in caso di risposta parziale porterebbe all’eliminazione di una potenziale riserva di cellule resistenti, ottenendo il raggiungimento della risposta completa. Questo consente pertanto di dare un ulteriore ruolo alla chirurgia, con finalità curative, in pazienti con malattia metastatica. E’ stato infatti osservato che i pazienti che ottengono la risposta completa sono quelli che ottengono anche la sopravvivenza più a lungo termine e che, in alcuni casi, potrebbero considerarsi guariti. Attualmente, non esiste alcuna evidenza a supporto della sospensione del trattamento con la combinazione degli inibitori di BRAF e MEK dopo risposta completa: il trattamento va quindi continuato fino a progressione di malattia o tossicità inaccettabile. Studi futuri serviranno a definire meglio quale potrebbe essere la durata complessiva del trattamento.
La complessità della gestione delle nuove terapie per il melanoma avanzato, sia a bersaglio molecolare che immunologico, sottolinea l’importanza di rivolgersi a medici specializzati nella cura del melanoma. Inoltre, diventa sempre più evidente la necessità che la decisione terapeutica su ogni singolo caso sia definita nell’ambito di un gruppo o team multidisciplinare, al fine di definire il miglior percorso di trattamento per ciascun paziente.
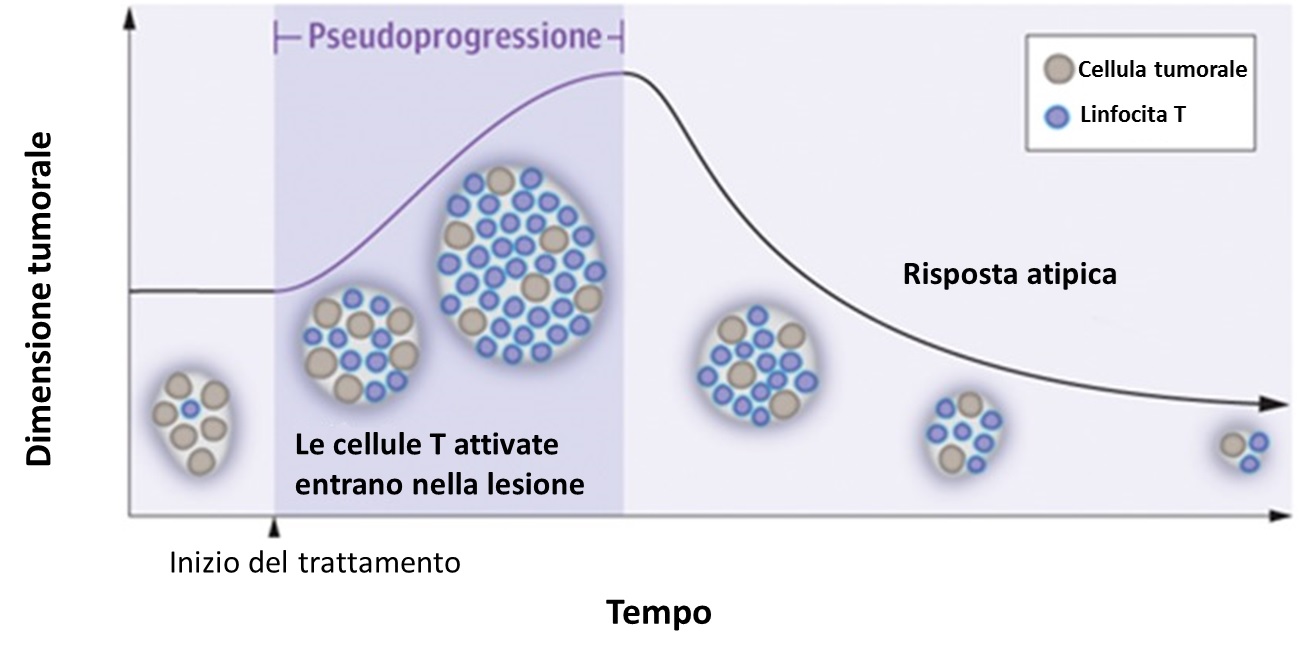
Figura 1. In corso di terapia a bersaglio immunologico, l’incremento dimensionale di una lesione tumorale non indica necessariamente una progressione di malattia. Le risposte osservate dopo un’iniziale progressione di malattia prendono il nome di “risposte atipiche”. In pazienti trattati con immunoterapia, la progressione di malattia deve quindi essere confermata ad una rivalutazione strumentale successiva, eseguita ad almeno 4 settimane.
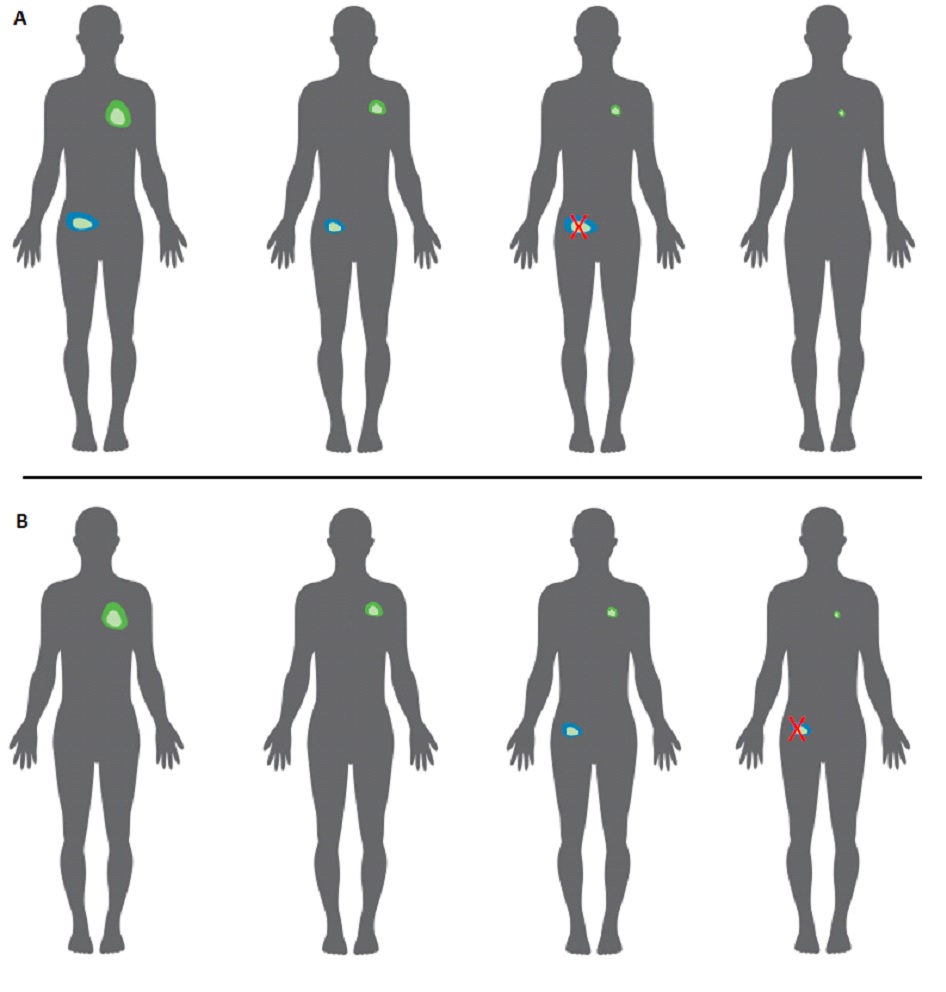
Figura 2. In corso di terapia con farmaci a bersaglio molecolare, alcune lesioni possono diventare resistenti alla terapia dopo un’iniziale risposta (pannello A) oppure possono comparire nuove localizzazioni (pannello B), mentre le altre continuano a regredire. In questi casi può quindi essere opportuno trattare la lesione resistente a livello loco-regionale e proseguire la “targeted therapy”, ancora efficace sulle altre sedi di malattia.

